Isapres: una bola de nieve financiera
07.12.2022
Hoy nuestra principal fuente de financiamiento son nuestros socios. ¡ÚNETE a la Comunidad +CIPER!
07.12.2022
¿Están las isapres en real riesgo de insolvencia, como comentan actores de la industria y algunos analistas? Un especialista en el tema detalla en esta columna para CIPER un panorama de innegable crisis: «Para decirlo de manera simple y breve: la industria de las isapres está hace meses viviendo con un respirador artificial, y ya formó una bola de nieve financiera que no podrá ser frenada de manera ordenada, sino se actúa de forma inmediata y muy enérgicamente». Se arriesga, estima el columnista, también un preocupante problema sanitario, de atención en el sistema público y, eventualmente, una crisis política para el gobierno.
El sistema privado de seguros de salud (isapres) creado por la dictadura a inicios de los años 80 ha sido uno de los espacios de acumulación de capital de la burguesía chilena y ha permitido, además de entregar enormes utilidades a sus propietarios, crear y expandir un sistema de clínicas y centros médicos con fines de lucro, que no existía cuando estos seguros privados fueron creados.
En una columna previa [ver «Las abultadas lamentaciones de la Asociación de Isapres», en CIPER-Opinión 20.07.2022] sostengo que hasta el año 2021 las utilidades después de impuestos que estas han obtenido desde 1990 ascienden a $1,3 billones; o sea, $1,3 millones de millones. Esta no es una estimación, sino la suma de los valores que son reportados en las estadísticas de la Superintendencia de Salud, ajustadas por inflación para reflejar el valor actual de los montos en valor de cada año. Aun más, si descontamos la enorme ineficiencia sistémica de las isapres, por su altísimo gasto de administrar la recaudación y el pago de indemnizaciones (prestaciones de salud y licencias médicas) que hasta hace poco era de 12% del total de ingresos, la Ganancia Bruta (o margen de explotación) del sistema fue de $8,6 billones en el mismo periodo. O sea, la sociedad chilena en su conjunto le ha «pagado» a las isapres a lo largo de 31 años $8,6 millones de millones solo por administrar el sistema para los actuales 3,3 millones de beneficiarios. Cabe recordar que, durante la década de los 90, el gasto de administración y ventas de las isapres alcanzó un 24% del total de los ingresos. En paralelo, el muchas veces vilipendiado Fonasa gasta un 1% en administración para un sistema que da cobertura a 15 millones de beneficiarios. Eso muestra la tremenda ineficiencia social del sistema privado; o, en su defecto, la tremenda eficiencia del sistema público. O ambas a la vez.
Esta visión que aporta al juicio histórico del sistema, debe ser complementada con la visión de corto plazo que entregamos en la columna «Crisis de las isapres: el deber de la autoridad ante la incertidumbre de los pacientes» [ver CIPER-Opinión 31.08.2022], y que ahora ampliamos en cuanto a información.
***
(1)
SITUACIÓN FINANCIERA: UNA BOLA DE NIEVE
La regulación del sistema de isapres establece que la Superintendencia debe monitorear la situación financiera a través de tres estándares legales (ratios o indicadores financieros). Uno de ellos es el estándar de garantía. Este consiste en que cada isapre debe depositar, en una entidad financiera, como mínimo, el monto equivalente a sus deudas con prestadores y beneficiarios (por reembolsos y licencias médicas). Se trata de que el cumplimiento del pago de las deudas que las Isapres tienen, esté garantizado por un monto equivalente de total liquidez y existencia real. Esta es la misma forma en que opera la industria bancaria y las compañías de seguros con el «encaje». Si una isapre no es capaz de constituir tal garantía, se entiende que hay incumplimiento y se gatilla una situación de contingencia que puede llevar a la intervención por parte de la Superintendencia de Salud, con el nombramiento de un administrador provisional.
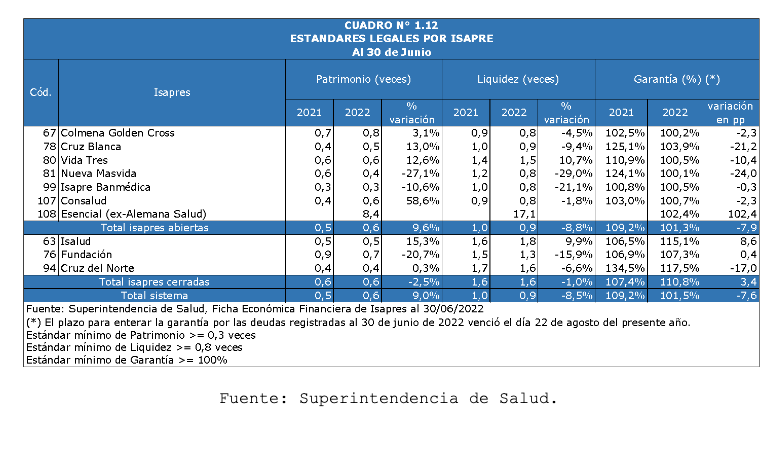
La última estadística publicada por la Superintendencia, para fines de junio, muestra una situación límite. Prácticamente todas las Isapres abiertas (las de lucro) muestran estar bordeando el mínimo del estándar (100%) y todas muestran un empeoramiento al comparar el estándar con el que registraban a la misma fecha del año 2021 [1]. En términos de los montos, el total de la deuda «reconocida» por las isapres era de $705,9 mil millones. Esta situación, que ya venía desde hace varios trimestres, se ha mantenido en el límite del incumplimiento hasta ahora.
Sería algo solamente «complejo», si no estuviese acompañado de la formación de una virtual bola de nieve financiera que está directamente relacionada con el cumplimiento de este indicador de garantía. Digo que sería solo «complejo» porque es altamente delicado que todas las isapres que administran la cartera de 3,3 millones de beneficiarios del sistema privado se encuentren al borde del incumplimiento y, por tanto, al borde de tener que ser intervenidas, situación que sería inédita y catastrófica, no sólo para la Superintendencia, sino para el conjunto del sistema y las personas.
El problema que cambia el estado de la cuestión de «compleja» a «crítica» es que la regulación de las isapres les permite solicitar a la Superintendencia la liberación de garantía para pagar las mismas deudas. Este mecanismo, que es totalmente legal y sería una cuestión menor a nivel financiero sistémico, se transforma en un problema enorme cuando ocurre de manera permanente, por todas las isapres en conjunto y como condición para el cumplimiento del estándar legal. Es decir, si no se otorga la liberación de garantía, una o varias de las isapres entran en insolvencia de manera automática y simultánea.
De acuerdo a información entregada por la Superintendencia (por Ley de Transparencia), el año 2021 se solicitó liberación de garantía por $88,7 mil millones y fueron autorizados $77,5 mil millones. Esta situación involucraba a dos isapres y ya debió haber hecho saltar todas las alarmas, ya que en la práctica, y más allá de formalismos o tecnicismos, esto significa que ambas isapres ya eran inviables.
Pero esta bola de nieve financiera, recién en formación, se ha transformado en un gigantesco riesgo financiero sistémico durante 2022, ya que a septiembre el monto liberado llegaba a $386,6 mil millones, con una variación de 399%, que solo podrá aumentar cuando completemos el año. El propio superintendente reconoció, en Comisión de Salud de la Cámara de Diputados (8 de noviembre), que durante octubre se liberaron sobre $60 mil millones adicionales. Es decir, a octubre ya estamos en unos $446 mil millones liberados. Estas solicitudes fueron realizadas por todas las isapres abiertas —con la excepción de una que comenzó hace poco su operación—; aunque se encuentran fuertemente concentradas en tres de ellas.
A lo anterior, hay que sumar otro problema. A raíz del caso de fraude de la antigua Isapre Masvida, la Superintendencia de Salud modificó las normas de provisión contables, elevando la exigencia en cuanto al monto de deuda que las isapres deben reconocer. Sin embargo, por la naturaleza de la operación del negocio, es muy difícil llegar a un estándar contable que permita capturar realmente el total de la deuda que estas tienen con los prestadores. Hace unos meses, en sesión de la Comisión de Salud del Senado [minuto 15:20], el presidente de las clínicas señaló que en mayo de 2022 habían realizado un arqueo de las deudas que registran las principales entidades agrupadas en la Asociación Gremial. Este monto alcanzaba unos $450 mil millones. En tanto, la Superintendencia reconocía una deuda garantizable con prestadores por unos $185 mil millones. El descalce es evidente.
Para decirlo de manera simple y breve: la industria de las isapres está hace meses viviendo con un respirador artificial, y ya formó una bola de nieve financiera que no podrá ser frenada de manera ordenada, sino se actúa de forma inmediata y muy enérgicamente.
(2)
EL FALLO DE LA CORTE SUPREMA SOBRE LAS TABLAS DE FACTORES
Desde el año 2010, cuando el Tribunal Constitucional sentenció la inconstitucionalidad de las tablas de factores que amplifican el precio base de los planes de salud, se generó un vacío legal que sólo podía ser llenado por el Ejecutivo mediante un proyecto de ley, cuestión que hasta ahora no ha prosperado. Sin embargo, el fallo de la Corte Suprema resolvió de manera abrupta este vacío, interpretando que este problema estaba resuelto desde 2019, cuando la Superintendencia de Salud estableció una única tabla de factores, con menos tramos etarios, sin diferencias por sexo, y con mínima diferencia entre cotizantes y cargas. De esta forma, el fallo obliga a las isapres a cambiar todas las tablas de factores de sus contratos en operación y en comercialización, así como los precios finales (primas) que se derivan de ellas. Al aplicar esta tabla de factores única se generan diferencias de precio final que deberán ser asumidas por las isapres como una disminución de sus ingresos, sin que ello cambie el comportamiento del gasto.
Por otra parte, el mismo fallo establece que las isapres no podrán cobrar por los menores de 2 años de edad; y deberán mantener invariable el factor cuando el envejecimiento del beneficiario haga subir el factor nominal de la tabla, y reducir siempre el valor cuando el envejecimiento del beneficiario haga bajar el factor nominal de la tabla. Las tres situaciones contribuyen a empeorar drásticamente la situación financiera y económica de la industria.
Pero el mayor efecto financiero de corto plazo que provoca el fallo de la Corte está dado por la interpretación de que las isapres han contraído una deuda con los afiliados, desde que se estableció esa tabla de factores única; es decir, desde 2019. En consecuencia, la Corte obliga a las isapres a devolver a los afiliados los montos cobrados en exceso, en un periodo de cinco años.
Las primeras estimaciones hablan de que el impacto en una sola isapre sería de US$1.000 millones (unos $900 mil millones). Esta cifra es difícilmente remontable, sin mediar un rescate financiero de proporciones que tampoco es aceptable socialmente.
Simultáneamente, una implicancia técnica del fallo compromete otro de los estándares legales de monitoreo financiero. Cuando la Superintendencia de Salud establezca el monto de devolución hacia los afiliados, cada isapre deberá reconocer en su contabilidad un pasivo de corto y largo plazo que hará incumplible el estándar de patrimonio (Patrimonio / Pasivo corriente + Pasivo No Corriente). Como se muestra en el cuadro de más arriba, dicho estándar hoy lo cumplen con cierta holgura varias isapres, excepto una que pertenece al mismo grupo económico norteamericano que posee la cartera más grande del sistema, y que se encuentra en el mínimo desde el año 2021 en su isapre de mayor tamaño. Para cumplir tal estándar debería capitalizar de manera importante, lo que significa poner en riesgo una mayor pérdida a nivel corporativo. Esta operación es bastante improbable que ocurra. Las demás isapres muy probablemente tendrán un deterioro sustancial en este estándar, comprometiendo su cumplimiento.
Lateralmente, el tercer estándar será afectado solo por un efecto inercial. Como se ve en el mismo cuadro, todas las Isapres muestran un nivel límite del estándar de liquidez. Cuatro de ellas están en el mínimo (0,8 veces) y otra está 0,1 punto por arriba (0,9 veces). En el caso de aquella Isapre que presenta mayor holgura (1,5 veces), no es relevante por el tamaño de su fondo y cartera, y particularmente porque es integrada horizontalmente con otra isapre que se encuentra al límite (grupo económico norteamericano).
Toda esta situación se da en un contexto de pérdidas en los últimos ejercicios que, de acuerdo a lo recién informado por la Asociación de Isapres, a septiembre de 2022 asciende a $150 mil millones, que se suman a las pérdidas del año anterior ($137 mil millones en 2021).
(3)
COMITÉ DE ESTABILIDAD FINANCIERA
A mitad de año, cuando este tema fue abordado tangencialmente por el Comité de Estabilidad Financiera del gobierno —mucho antes de este fallo de la Corte Suprema y sin conocerse públicamente la situación de liberación de garantías—, la opinión era que no existía riesgo financiero sistémico, lo cual tranquilizó bastante los ánimos.
Efectivamente, esta crisis no implica un riesgo para el sistema bancario chileno. No obstante, el problema de esta crisis financiera no está allí. El verdadero problema de esta crisis del sistema de seguros privados de salud, subsidiados por la cotización obligatoria de la seguridad social, es que se transforme en una crisis sanitaria, por sus consecuencias en la situación financiera de los prestadores privados y hacia la atención en el sistema público, así como una crisis política que afecte al gobierno.
(4)
EL PROBLEMA REGULATORIO Y SUS CONSECUENCIAS
Ante el incumplimiento de uno de los estándares legales, que como hemos señalado es un evento altamente probable en el corto plazo, se gatilla un Régimen Especial de Supervigilancia y Control por parte de la Superintendencia, debiendo solicitar un Plan de Ajuste y Contingencia. Si este no es satisfactorio, se procede a la intervención de la Isapre con el nombramiento de un Administrador Provisional. Si este tampoco es capaz de sacar a flote la situación, se inician varios caminos tendientes a transferir la cartera de beneficiarios y sus contratos hacia otras isapres. Si los estándares legales continúan empeorando y bajan de los límites críticos que establece la ley, se procede a cancelar el registro de la isapre; y si en ese momento los beneficiarios y sus contratos no han sido transferidos a otra isapre, el total de los beneficiarios pasa a Fonasa con las condiciones de cobertura que este ofrece a sus beneficiarios. Es decir, se acaban los contratos.
La complejidad del caso actual tiene que ver con tres aspectos. Primero, que difícilmente se logrará que una intervención mejore la posición financiera de esa isapre. Segundo, que las demás isapres se encontrarán en una situación similar, por lo que no estarán en condiciones de absorber la cartera de la isapre en crisis. Y, tercero, que al perder sus contratos y pasar a Fonasa en esas condiciones, se generará una presión inesperada en la red pública y una brusca reducción de las coberturas financieras. Esta situación es crítica para unos 300 mil beneficiarios que hoy se atienden por GES en prestadores privados, y que ante tal situación tendrían dos opciones: esperar para ser atendidos en la red pública, con la consiguiente presión hacia dichos prestadores ya colapsados, o asumir un gasto de bolsillo enorme para mantener el acceso a los prestadores privados en los que muchas veces se han atendido por toda la vida.
El problema regulatorio está en que la ley fue diseñada para soportar la crisis financiera de una isapre en forma aislada y no para resistir una crisis sistémica. El camino de la regulación tal cual está hoy día, lleva con seguridad a que esta crisis financiera se transforme en una crisis sanitaria y política.
(5)
UNA RESPUESTA URGENTE QUE ALLANE EL CAMINO A UNA TRANSFORMACIÓN MAYOR
El programa de gobierno comprometió una reforma estructural del sistema de salud, con la creación de un fondo universal que administrara la cotización legal obligatoria y el desarrollo de un mercado regulado (y bien regulado) de seguros voluntarios suplementarios o de «segundo piso». Esta gran transformación de largo plazo es totalmente necesaria para introducir mayor equidad de acceso en salud. El gobierno ha declarado que se trabaja en esquemas de transición que hagan viable este camino de transformaciones, con la complejidad que implica su tramitación, por la conformación del actual Congreso y, especialmente, luego de la no aprobación de la Propuesta de nueva Constitución. Aun en esas condiciones, este es el camino que se debe seguir para mejorar la salud de toda la población y hacerse cargo de las principales desigualdades que se arrastran por décadas.
Sin perjuicio de lo anterior, la situación financiera del sistema isapre requiere una intervención muchísimo más urgente; y que de no ser aplicada, compromete la viabilidad de esta gran reforma. Por ello, hemos venido proponiendo una ley corta que se anticipe al problema mayor y que dé tranquilidad a los beneficiarios del sistema privado que ven con creciente preocupación cómo se va deteriorando la calidad del servicio. Buena parte de los prestadores privados ya no reconocen los convenios, y los beneficiarios deben pagar el total de la cuenta por anticipado y luego hacer trámites interminables para reembolsar. Este proyecto de ley debe poner el foco en el rescate de los beneficiarios, y es completamente coherente con la elaboración y tramitación de una reforma de mayor alcance como la que hemos comentado.
Básicamente, se trata de que la Superintendencia tenga la facultad de transferir no solo a los beneficiarios, sino los contratos, hacia el Fonasa, tal como lo puede hacer respecto de las demás isapres. Por otra parte, debe permitir que Fonasa administre tales contratos y pueda recibir la cotización voluntaria. Esto permitiría que los beneficiarios del sistema privado migren ordenadamente hacia el sistema público, manteniendo sus coberturas financieras contratadas y la atención en los prestadores privados. Más adelante, con el tiempo suficiente, deberá tramitarse una legislación de seguros privados voluntarios que permita que todos puedan optar por contratar el aseguramiento de segundo piso en la entidad que les ofrezca mejores coberturas y servicios. Mientras ello no ocurra, debe ser el Estado a través de Fonasa quien asuma la responsabilidad de mantener las condiciones de contrato pactadas.
Un proyecto de esta naturaleza no tiene costo fiscal (neto), ya que al asumir las nuevas obligaciones (gasto en prestaciones y licencias médicas), también se asumen nuevos ingresos (cotización obligatoria y voluntaria). Incluso, al ser asumido por Fonasa, el costo de administración debería disminuir considerablemente, por las razones que indicamos más arriba. Las cuentas pueden mantenerse completamente separadas del resto de los demás beneficiarios, mientras se realiza la transición entre este esquema de solución y una posterior reforma estructural, donde Fonasa sólo debería administrar la cotización obligatoria. Durante un periodo acotado, Fonasa debería poder crear un Grupo E conformado por los beneficiarios que migran del sistema Isapre con sus contratos. Ese plazo y condiciones lógicamente pueden quedar establecidos en la Ley.
Esta propuesta ya ha sido presentada en sesión de la Comisión de Salud de la Cámara, y permite avanzar rápidamente en una solución al problema más inmediato, despejando el camino para un debate más pausado sobre las grandes transformaciones que deben realizarse en el sistema de salud chileno.
[1] Esencial es un caso especial, ya que comenzó a operar hace muy poco y tiene una cartera muy pequeña. No obstante, también debería ser objeto de preocupación, ya que resulta, a lo menos curioso, que una Isapre inicie su operación en este contexto. Se trata de una Isapre creada por Clínica Alemana. En adelante no nos referimos a ella.