Chile, desigualmente deprimido
19.12.2012
Hoy nuestra principal fuente de financiamiento son nuestros socios. ¡ÚNETE a la Comunidad +CIPER!
19.12.2012

Hoy existe un relativo consenso respecto al hecho de que la salud de las poblaciones tiende a ser mejor en sociedades donde el ingreso se distribuye más uniformemente”
A comienzos del siglo XX el escritor portugués Fernando Pessoa describía el tedioso “desasosiego” -esa «impaciencia del alma consigo misma”, esa “congoja del vacío íntimo”- como una de las principales experiencias que acompañan nuestra vida moderna.
En una columna publicada en CIPER hace dos meses abordamos la importancia que tienen los problemas de salud mental en las sociedades contemporáneas y lo críticos que estos se han vuelto en el Chile actual. Decíamos, por ejemplo, que uno de cada tres chilenos sufre problemas de salud mental en algún momento de su vida; y que las enfermedades mentales son la principal causa de pérdida de años de vida saludables, lo que implica un alto costo en términos de productividad.
Esta realidad epidemiológica, sin embargo, no se refleja en la distribución del gasto en salud: el fisco cubre débilmente los tratamientos y deja la mayor parte del gasto en manos de los propios enfermos. En el caso de la depresión hay un antecedente que vuelve esta situación más delicada: se trata de una enfermedad que se encuentra desigualmente distribuida en la población.
Según la última Encuesta Nacional de Salud (2010), la prevalencia de síntomas depresivos en la población (mayores de 15 años) es de 17,2%. Entre la población adulta un 21,67% reporta haber recibido diagnóstico médico de depresión alguna vez en la vida. Dentro de las patologías mentales, la depresión es la que tiene mayor peso en términos de “AVISA”, indicador que permite medir la importancia relativa de las enfermedades en términos de la pérdida de años de vida saludables (muerte prematura o discapacidad).
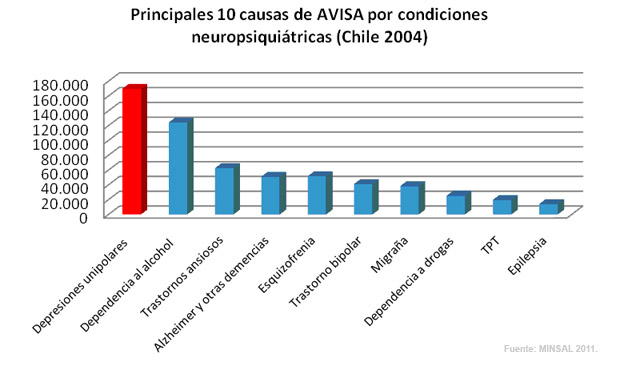
Lamentablemente no disponemos de series estadísticas comparables para evaluar si las tasas de depresión han aumentado en el último tiempo, pero el aumento sostenido de otros fenómenos asociados a la depresión (como la tasa de suicidio) y la tendencia mundial nos permite especular que ello ha ocurrido efectivamente así. En efecto, la OMS ha estimado que para el año 2020 la depresión ocupará el segundo lugar en la carga global de enfermedades del mundo, siendo ya actualmente una de las principales causas de carga de enfermedad en las mujeres.
¿Cómo interpretar esta tendencia? En términos sociológicos, la fuerte presencia de la depresión en las sociedades contemporáneas parece responder a la generalización de un sentimiento de insuficiencia frente a la demanda cada vez más extendida de gestionar una vida autónoma en un contexto de mayor demanda de responsabilidad e iniciativa personal. De hecho, no es casual que la expansión de la depresión se produzca en paralelo al progresivo retiro de los soportes sociales y los consecuentes procesos de vulnerabilización e individualización del riesgo (flexibilización laboral, privatización de las pensiones, aumento del peso del mercado en la previsión del bienestar social).
Al mismo tiempo, la depresión parece haberse transformado en uno de los principales lenguajes disponibles para definir un conjunto diverso de malestares íntimos. En efecto, situaciones comunes de la vida cotidiana como la tristeza, la frustración, duelos, dolores, angustias o ansiedades adquieren cada vez más la significación de depresión. Asimismo, es un hecho conocido por todos los profesionales del sistema público de salud que a partir de la instalación del plan AUGE-GES emerge en Chile un “vicio diagnóstico” que consiste en sobrediagnosticar depresión para incluir a los pacientes en la cobertura médica y asegurar el acceso a fármacos.
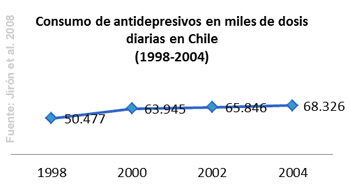 Este contexto general se ha traducido, en paralelo, en un aumento explosivo en el consumo de antidepresivos, lo cual no es sino el reflejo de un proceso sostenido de patologización y medicalización del sufrimiento, así como el resultado de la expansión de la industria farmacéutica y la mundialización del mercado de la salud.
Este contexto general se ha traducido, en paralelo, en un aumento explosivo en el consumo de antidepresivos, lo cual no es sino el reflejo de un proceso sostenido de patologización y medicalización del sufrimiento, así como el resultado de la expansión de la industria farmacéutica y la mundialización del mercado de la salud.
Ahora bien, ¿cómo se distribuye un problema como este en la población? Todos sabemos que Chile es campeón mundial en desigualdad. Y ciertamente el campo de la salud mental no es más que un reflejo de ello. Hoy existe un relativo consenso respecto al hecho de que la salud de las poblaciones tiende a ser mejor en sociedades donde el ingreso se distribuye más uniformemente. Sin embargo, los mecanismos mediante los cuales la desigualdad de ingresos influye en la salud mental varían en función de la riqueza de los países. Además, en Chile falta mucho por investigar en torno a los condicionantes estructurales de la depresión.
Para contribuir a esta discusión, quisiéramos mostrar de qué modo la sintomatología depresiva se encuentra asociada a las condiciones de vida de los chilenos. Nuestro procedimiento es sencillo: realizamos un análisis utilizando datos obtenidos a partir de la Encuesta de Desarrollo Humano en Chile 2011 del Programa de Naciones Unidas para el Desarrollo (PNUD-Chile). Utilizamos particularmente la escala de sintomatología depresiva elaborada y validada en el contexto del Informe de Desarrollo Humano 2012. Esta escala está compuesta por cinco componentes, que aluden a la frecuencia con que se han experimentado estos problemas las últimas cuatro semanas: dificultades para dormir, pocas ganas de hacer cosas, incapacidad para tomar decisiones, sensación de que no es posible superar los problemas o dificultades, y poca confianza en sí mismo. Aunque sin duda es una escala breve, su análisis es útil en términos de sugerir rutas de investigación que pueden profundizarse en investigaciones posteriores.
¿Y qué resultados obtuvimos? Primero: un 19,1% de la población mayor de 18 años presenta sintomatología depresiva alta o aguda. Y segundo: se observa una distribución desigual de la sintomatología depresiva en la población según nivel socioeconómico. La prevalencia de sintomatología depresiva aumenta en la medida que disminuye el nivel socioeconómico. Lo mismo ocurre con la declaración de tristeza, que es un indicador adicional de depresión.
Distribución de sintomatología depresiva y tristeza en Chile, según NSE
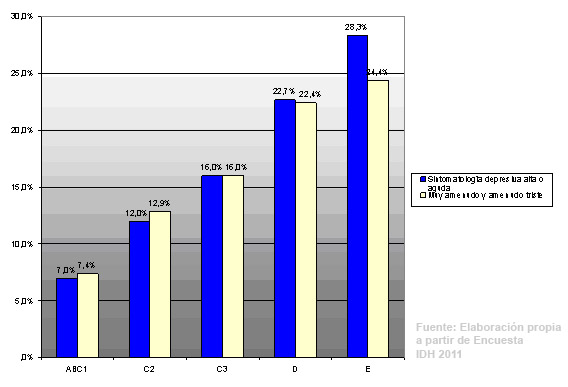
Diversos análisis estadísticos realizados con la misma encuesta (particularmente regresiones lineales), sugieren que las probabilidades de tener sintomatología depresiva aguda son más altas en ciertos grupos de la población, por ejemplo: mujeres, personas que han sufrido una separación o un divorcio, dueñas de casa, cesantes y jubilados. Varios de estos resultados son consistentes con los obtenidos por otros estudios (por ejemplo, la Encuesta Nacional de Salud) y demuestran que fenómenos sociales como el desempleo o el género influyen en gran medida en la depresión. Pero lo que agregan estos análisis son algunos resultados en términos de variables subjetivas. Por ejemplo, se observa que la sintomatología depresiva es mayor en personas que con frecuencia se sienten solas, que no se sienten realizadas con su actividad principal, que no creen tener un proyecto de vida definido y que no creen que su educación les permita elegir libremente lo que quieren hacer. Además, se observa que la sintomatología depresiva es mayor en personas que poseen baja “seguridad humana”, es decir, que se sienten inseguras con respecto a la vejez, la salud, el trabajo y la enfermedad, y en personas que declaran poseer deudas, haber vivido experiencias de maltrato y discriminación en el pasado reciente. Todo ello nos habla del modo en que los chilenos resienten –o sufren– su propia sociedad.
¿Qué podemos concluir de estos resultados? En primer lugar, que la existencia de una relación entre posición social, experiencias sociales y depresión en Chile, es un ámbito complejo que debe invitarnos a reflexionar sobre nuestra manera de hacer sociedad. La investigación internacional nos ofrece dos principales hipótesis para explicar la relación entre enfermedad mental y factores socioeconómicos: (1) la “hipótesis de la causalidad social”, es decir, los trastornos mentales resultan de situaciones adversas, del estrés ligado a posiciones sociales desventajosas o a la falta de recursos; (2) la hipótesis del efecto de “vulnerabilidad a la enfermedad” según posición social, es decir, la relación resulta de una movilidad social descendente o de la incapacidad de escalar en la estructura social en personas predispuestas a sufrir o que ya sufren un trastorno mental. Ambas hipótesis tienen plausibilidad, y sin duda en estos ámbitos no es posible establecer causalidades lineales. De hecho, este es un problema típico de interpretación en epidemiología: no está lo suficientemente demostrado si las personas ya vulnerables o que sufren trastornos psíquicos terminan por encontrarse en condiciones más desventajosas o si más bien son las condiciones desventajosas la causa de los trastornos; es decir, ¿la sintomatología es causa o consecuencia de una situación social desventajosa?
“Según la última Encuesta Nacional de Salud (2010), la prevalencia de síntomas depresivos en la población (mayores de 15 años) es de 17,2%.”
Nosotros apostamos por una interpretación sociológica de la depresión, la cual nos ayuda a despejar esta pregunta y nos permite darle mayor plausibilidad a la hipótesis de la causalidad social. Si la depresión se considera una enfermedad moderna, ocasionada por la sensación de insuficiencia frente a demandas crecientes de individualización, sin duda la desigualdad en los soportes sociales para enfrentar la “gestión de sí” incide en que las personas con menores recursos, capitales o “capacidades” (en el sentido de Amartya Sen, ver columna publicada en CIPER “La falacia del termómetro: Por qué la encuesta Casen no mide pobreza”) posean mayor sintomatología depresiva. Naturalmente, no es posible establecer causalidades. Pero sí hay una tendencia real por la cual debemos sentirnos interpelados y sobre la cual es necesario intervenir.
Hoy Chile está llamado a discutir sobre la salud mental de todos. Si bien existe un mayor consenso acerca de la importancia del “bienestar subjetivo” y la “calidad de vida” en el desarrollo sostenido –y con sentido– de los países (ver columna publicada en CIPER “Informe sobre la ‘felicidad’: El bienestar en tiempos de malestar), ello aún no se traduce en políticas de salud pública coherentes con dicho énfasis. Hoy, cuando muchos viven la necesidad cotidiana de encontrar una manera de escapar a su secreto desasosiego personal, “aquel sufrimiento que nace de la indiferencia fruto de haber sufrido mucho”, como escribía Pessoa, la salud mental resuena como un problema mayor frente al cual aún no estamos a la altura.